Ein ausführlicher Bericht über den Behandlungsplan an der Charité Frauenklinik.
Endometriose ist eine der häufigsten Unterleibs-Erkrankungen bei Frauen. Ungefähr jede 10. Frau leidet an den Beschwerden, und oft dauert es Jahre. Bis dahin versuchen viele Frauen, irgendwie mit ihren Schmerzen zurechtzukommen. Sie glauben, selbst stärkste Schmerzen seien normal und gehörten zur Regelblutung dazu. Um Wege zu finden, mit den Beschwerden umzugehen bzw. eine Therapie anzugehen, ist es wichtig, den eigenen Körper und seine Reaktionen kennenzulernen. Gute Informationen und die Zusammenarbeit mit erfahrenen, unterstützenden Ärzt:innen. Um Ihnen einen besseren Einblick in die Therapie zu ermöglichen, haben wir für Sie diesen Beitrag zusammengestellt.
An unserem Endometriose-Zentrum arbeiten speziell ausgebildete gynäkologische Expert:innen. Hier werden Wissen und Kompetenz zu dieser komplexen Erkrankung gebündelt. Die Zusammenarbeit zwischen verschiedenen ärztlichen Disziplinen ist eng.
Im Durchschnitt vergehen in Deutschland sechs Jahre vom Auftreten der ersten Symptome bis zur Diagnose von Endometriose. Die Gründe für diesen unnötig langen Leidensweg sind meist mangelndes Wissen und fehlende Erfahrung mit dieser Erkrankung. Genau hier setzt die Idee eines zertifizierten Endometriosezentrums an: Hier werden Patientinnen von speziell ausgebildeten Expert:innen betreut und behandelt. So werden Wissen und Kompetenz gebündelt und zum Nutzen der Patientinnen eingesetzt. Die Zusammenarbeit zwischen den
ärztlichen Disziplinen wird täglich praktiziert.

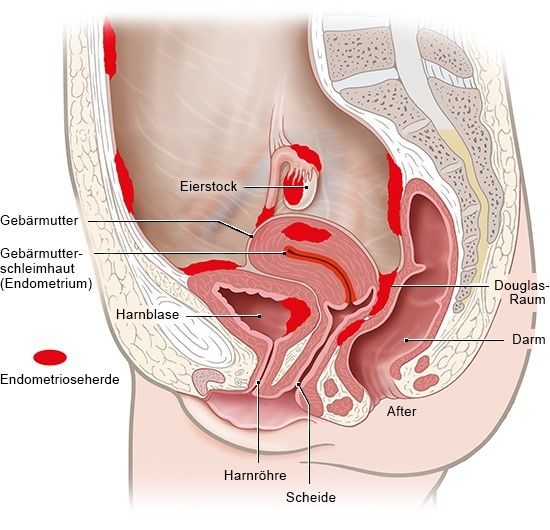
Endometriose ist eine der häufigsten Unterleibs-Erkrankungen bei Frauen. Die Ursache sind Ansiedlungen von Gebärmutterschleimhaut außerhalb der Gebärmutter. Fachleute bezeichnen solche Gewebeinseln auch als „Endometriose-Herde“. Sie können vorkommen, ohne dass eine Frau davon etwas spürt. Bei anderen ist Endometriose aber eine chronische Erkrankung, die starke Schmerzen verursacht und die Fruchtbarkeit mindert. Oft dauert es Jahre, bis eine Endometriose als Ursache der Beschwerden festgestellt wird. Bis zur Diagnose versuchen viele Frauen, irgendwie mit ihren Schmerzen zurechtzukommen. Sie glauben, selbst stärkste Schmerzen seien normal und gehörten zur Regelblutung dazu.
Bislang lässt sich Endometriose nicht vollständig heilen – aber es gibt verschiedene Möglichkeiten, die Beschwerden zu behandeln. Wenn die Therapie auf die persönlichen Lebensumstände und die Ausprägung der Erkrankung abgestimmt ist, können viele Frauen recht gut mit Endometriose leben.
Wie bei anderen chronischen Krankheiten ist es wichtig, den eigenen Körper und seine Reaktionen kennenzulernen, um Wege zu finden, mit den Beschwerden umzugehen. Gute Informationen und die Zusammenarbeit mit erfahrenen, unterstützenden Ärzt:innen können dabei helfen.
Symptome
Das Hauptsymptom einer Endometriose sind Unterleibsschmerzen. Sie treten oft zusammen mit der Regelblutung, während oder nach dem Geschlechtsverkehr auf. Die Schmerzen können mal stärker, mal schwächer sein und in den Unterbauch, den Rücken und die Beine ausstrahlen. Sie werden oft als krampfartig erlebt und können von Übelkeit, Erbrechen und Durchfall begleitet sein.
Wie sich die Schmerzen äußern, hängt auch davon ab, wo sich Gebärmutterschleimhaut in der Bauchhöhle festgesetzt hat. Endometriose-Herde können zum Beispiel außen auf der Gebärmutter oder in der Wand eines Eileiters wachsen. Häufig sind zudem die Eierstöcke, der „Douglas’sche Raum“ zwischen Gebärmutter und Enddarm sowie das dazugehörige Bindegewebe betroffen. Wenn die Eierstöcke oder Eileiter befallen sind, ist oft die Fruchtbarkeit beeinträchtigt.
Manchmal bilden sich Endometriose-Herde auch in Organen wie der Blase oder dem Darm, was zu Problemen beim Wasserlassen und beim Stuhlgang führen kann. Eine schwere Endometriose kann die Lebensqualität und Leistungsfähigkeit stark einschränken.
Damit Sie einen besseren Eindruck über die Behandlungsmöglichkeiten erhalten, haben wir für Sie im folgenden Abschnitt eine chronologische Übersicht eines möglichen Behandlungsplans erstellt. Eine typische Endometriose-Therapie sieht in unserem Endometriosezentrum (Level III) folgendermaßen aus:
1. Erstvorstellung
Nun steht er an, Ihr erster Termin in unserem Endometriosezentrum. Vielleicht hatten Sie Glück und Ihre Ärztin oder Ihr Arzt hat Sie bereits früh darauf hingewiesen, dass Ihre Beschwerden in Zusammenhang mit Endometriose stehen könnten. Vielleicht erging es Ihnen aber auch wie vielen anderen Leidensgenossinnen und es kostete Sie Jahre und viele Arztbesuche bis das Wort Endometriose das erste Mal fiel.
Ziel des ersten Termins, der sogenannten Erstvorstellung, ist zu Allererst eine ausführliche Erhebung Ihrer Krankheitsgeschichte (Anamnese). Um sich optimal auf den Besuch vorzubereiten, bitten wir Sie vorab unseren Anamnesebogen auszufüllen. Dies unterstützt Sie dabei entscheidende Tatsachen in der Aufregung des Arztgespräches nicht zu vergessen. Ihrer Ärztin oder Ihr Arzt hilft es, Ihre Beschwerden (Symptome) vollständig zu verstehen und zu dokumentieren.
Im persönlichen Gespräch werden die Ergebnisse des Anamnesebogens mit Ihnen zusammengefasst und herausgearbeitet, welche Beschwerden bei Ihnen im Vordergrund stehen. Hierbei spielen nicht nur Ihre Schmerzen und Blutungsbeschwerden eine Rolle, sondern z.B. auch Verdauungsbeschwerden, ob Sie in naher Zukunft eine Familie gründen wollen und wie sehr Sie selbst oder vielleicht auch Ihre Partnerschaft durch Ihre Beschwerden belastet sind.
Mit Ihrem Einverständnis wird Ihre Ärztin oder Ihr Arzt eine ausführliche körperliche Untersuchung anschließen. Vieles kennen Sie sicher schon von Ihren regelmäßigen Untersuchungen beim Frauenarzt. Nichtsdestotrotz ist eine Untersuchung bei Verdacht auf Endometriose noch ein wenig ausführlicher:
Zu Beginn wird eine sogenannte Spiegeleinstellung (Spekulumuntersuchung) durchgeführt. Hierbei ist es möglich das gesamte äußere Genitale (Vulva) und die Scheide (Vagina) zu inspizieren. Besonders der Muttermund (Portio) und das hintere Scheidengewölbe müssen gründlich angesehen werden, da hierbei möglicherweise bereits Endometrioseherde erkannt werden können.
Als nächstes wird eine Tastuntersuchung durchgeführt. Hierbei führt die Ärztin oder der Arzt ein oder nacheinander zwei Finger in die Scheide ein. Endometrioseherde am Muttermund oder zwischen Scheide und Enddarm, die als schmerzhafte Verhärtungen oder Knötchen getastet werden können, fallen oft schon hierbei auf. Man kann außerdem über das zusätzliche Tasten mit der anderen Hand über die Bauchdecke (bimanuelle Tastuntersuchung) Lage und Beweglichkeit der Gebärmutter und möglicherweise Zysten am Eierstock ertasten. Ob Ihre Beckenbodenmuskulatur aufgrund Ihrer Beschwerden bereits stark angespannt ist, kann man ebenfalls beurteilen. Zum Abschluss der Tastuntersuchung wird außerdem ein Finger in den Enddarm eingeführt (rektale Untersuchung), während ein weiterer Finger in der Scheide bleibt. Dies ist besonders wichtig, um mögliche Endometrioseherde mit Darmbeteiligung zu ertasten. Diese bleiben leider immer noch häufig unerkannt, weswegen wir großen Wert auf diesen Teil der Untersuchung legen. Auch wenn sich eine rektale Untersuchung erst einmal peinlich oder unangenehm anhört — Ihre Ärztin oder Ihr Arzt wird Ihnen dabei helfen sich zu entspannen und Sie werden sehen, dass dieser Teil der Untersuchung längst nicht so unangenehm ist, wie gedacht.
Der Tastuntersuchung schließt sich eine Ultraschalluntersuchung an. Aufgrund der deutlich besseren Beurteilbarkeit sollte der Ultraschallkopf über die Scheide eingeführt werden (transvaginal). Jeder Untersuchende hat hierbei ein eigenes Schema, welches dabei hilft alle Organe der Reihe nach zu beurteilen und keines zu vergessen. Ein Blick auf die Harnblase lässt bereits einen Schluss zu, ob diese von Endometriose befallen ist. Es sollte außerdem in jedem Falle beurteilt werden, ob zwischen Scheide und Enddarm Endometrioseherde zu sehen sind oder ob ansonsten Hinweise für eine Darmbeteiligung vorliegen. Es sollte beurteilt werden, ob die Gebärmutter zu Blase und Darm verschieblich ist oder ob es bereits Hinweise auf Verwachsungen gibt. Der oder die Untersuchende wird sich außerdem die Gebärmutter selbst gründlich ansehen – oft kann man durch den Ultraschall eine Endometriose der Gebärmutter (Adenomyose oder Adenomyosis uteri) feststellen. Auch die Eierstöcke werden gründlich inspiziert. Sollten sich in diesem Bereich sogenannte Endometriome (Endometriose-Zysten am Eierstock) befinden, kann man das mit dem Ultraschall gut erkennen. Wenn Sie sich schon ein bisschen mit Endometriose auseinandergesetzt haben, wissen Sie vielleicht bereits, dass sich Endometrioseherde häufig auf dem Bauchfell (Peritoneum) befinden. Diese Herde kann man im Ultraschall in der Regel nicht erkennen. Alle weiteren typischen Lokalisationen lassen sich dagegen mit dem Ultraschall beurteilen. Immer häufiger finden vor allem auch sehr junge Frauen den Weg zu uns in die Sprechstunde. Wenn Sie noch keinen Geschlechtsverkehr hatten, ist ein transvaginaler Ultraschall oft nicht möglich.
Viele Ärzte machen dann einen sogenannten Bauchultraschall. Mit dieser Methode ist aber eine Beurteilung der Organe wie oben beschrieben nur schwer möglich. Daher empfehlen wir in diesem Fall einen Ultraschall vom Darm aus an. Das hört sich zunächst einmal unangenehm an (das ist der Ärztin oder dem Arzt natürlich bewusst), aber man kann hiermit die Organe ähnlich gut beurteilen, wie bei einem Ultraschall von der Scheide aus.
Eventuell wird im Anschluss an die transvaginale Untersuchung noch ein Schall der Nieren durchgeführt. Sollten sich bei der vorangegangenen Untersuchung Hinweise auf tief infiltrierende Endometriose mit Beteiligung der Harnleiter ergeben haben, muss ihre Ärztin oder Ihr Arzt ausschließen, dass bereits ein Harnstau vorliegt. Ein Harnstau macht zu Beginn keine Beschwerden und so kann er unbemerkt voranschreiten bis die Niere womöglich nicht mehr richtig funktioniert. Zum Glück ist das bei Endometriose selten der Fall.
Nach erfolgtem Anamnesegespräch und der Untersuchung werden die erhobenen Befunde zusammengefasst und erörtert, wie wahrscheinlich die Diagnose Endometriose ist. Um die Diagnose Endometriose zu stellen, ist aus unserer Sicht keine beweisende Operation mit feingeweblicher Untersuchung nötig. Eine geübte Ärztin oder ein geübter Arzt können die Diagnose auch aufgrund der Anamnese und Untersuchungsbefunde mit hoher Sicherheit stellen.
Spätestens nach erfolgter Diagnose ist dann die Zeit gekommen zu erklären was Endometriose überhaupt ist, wie sie entsteht, welche Therapieoptionen bestehen und welche Schritte zum aktuellen Zeitpunkt für Sie sinnvoll sind. Dies hängt nämlich maßgeblich von Ihren Beschwerden, Ihrem Untersuchungsbefund und Ihrer aktuellen Lebenssituation ab. Gemeinsam mit Ihrer Ärztin oder Ihrem Arzt werden Sie dann am Ende Ihres Erstvorstellungs-Termins einen Behandlungsplan festlegen, der Ihren Bedürfnissen und Ihrer individuellen Situation gerecht wird.
Endometriose ist eine chronische Erkrankung und obwohl wir mittlerweile viel tun können, um Beschwerden zu lindern oder sogar zu beseitigen, können wir sie (noch) nicht heilen. Das heißt, dass Endometriose Sie wahrscheinlich so lange begleiten wird, solange Sie ihre Monatsblutungen haben. Außerdem wird jeder Therapieschritt Ihre Mitarbeit erfordern – egal, ob Sie regelmäßig ein Hormonpräparat einnehmen, eine Operation geplant wird und/oder Sie mit Hilfe eines multimodalen Schmerztherapie Konzeptes der Endometriose begegnen. Aus diesem Grund ist es wichtig, dass Sie sich gut mit dieser Erkrankung auskennen. Wir möchten Ihnen auf diesem Weg helfen und Ihnen einerseits anhand des Behandlungsplanes auf Ihrem persönlichen Weg die nächsten Schritte erklären und andererseits anhand des Ratgebers generelle Fragen beantworten und aufklären.
Unser Tipp: Schreiben Sie jetzt schon alle Fragen auf!
Weitere Diagnostik
Manchmal sind weitere diagnostische Maßnahmen sinnvoll um die Ausbreitung der Endometriose noch genauer einschätzen und das weitere Procedere zuverlässig planen zu können.
Dazu können folgende Untersuchungen gehören:
● Sigmoidoskopie mit Endosonographie (Enddarmuntersuchung)
Dies ist eine spezielle Art der Darmspiegelung, bei der ein flexibler Schlauch mit einem speziellen Ultraschallkopf an der Spitze in den Darm eingeführt wird um die Wandschichten des Darms hinsichtlich des Einwachsens einer Endometriose beurteilen zu können. Mit der kombinierten Enddarmspiegelung, bei der man mittels im Schlauch integrierter Kamera auch die innerste Schicht der Darmwand beurteilen kann, können auch eventuelle Engstellen beurteilt werden.
● Koloskopie (komplette Dickdarmspiegelung)
Bei einer klassischen Darmspiegelung, der Koloskopie, wird ebenfalls ein flexibler Schlauch in den Darm eingeführt. Dieser hat im Gegensatz zur Endosonographie eine integrierte Kamera und kann daher nur die Darmschleimhaut, also die innerste Schicht des Darms von innen beurteilen. Ein Einwachsen der Endometriose bis in das Innere des Darms ist aber sehr selten und kann meist nur während der Blutung entdeckt werden. Diese Untersuchung alleine ist daher selten hilfreich für die Diagnose einer Endometriose. In Einzelfällen ist sie dennoch sinnvoll um hochgelegene Darmabschnitte und eventuelle durch Endometrioseherde verursachte Engstellen entdecken zu können.
Neueste Geräte besitzen ein Endoskop mit integrierter Kamera und Ultraschallkopf, sodass man die Endosonographie und Koloskopie kombinieren kann. Alle Untersuchungen sind selbstverständlich nicht gefährlich und helfen uns sehr Ihre Erkrankung besser zu verstehen.
● Nierenszintigraphie
Mit einer Nierenszintigraphie kann die Funktionsfähigkeit beider Nieren abgeklärt werden. Dies ist zu erwägen, wenn sich in der Ultraschalluntersuchung ein Nierenstau dargestellt hat. Dabei ist im Gegensatz zu den Blutuntersuchungen eine seitengetrennte Analyse der Nierenfunktion möglich. Für eine Nierenszintigraphie muss man nicht nüchtern sein, man sollte sogar insbesondere auf eine ausreichend Flüssigkeitsaufnahme achten. Hier eignet sich Wasser am besten. Während Sie auf einer Liege für mind. 30 min ruhig liegen, wird Ihnen über eine Flexüle (Venenverweilkatheter) eine leicht radioaktive Substanz appliziert, welche sich zunächst im Körper verteilt und dann über die Nieren ausgeschieden wird. Eine spezielle Kamera nimmt nun über mindestens 30 Minuten Bilder von Ihnen auf und kann so den Weg der radioaktiven Substanz in Ihrem Körper nachvollziehen und die über die Nieren ausgeschiedene Menge analysieren. Die Untersuchung ist mit einer geringen Strahlenexposition verbunden, die etwa einem Drittel der jährlichen natürlichen Strahlenexposition in Deutschland entspricht. Die Strahlenbelastung kann durch Entleerung der Blase nach der Untersuchung weiter reduziert werden.
● Zystoskopie
Bei Verdacht auf Blasenendometriose kann eine Blasenspiegelung durch einen Urologen oder manchmal auch Gynäkologen durchgeführt werden. Dabei kann die Oberfläche der Blasenwand von innen beurteilt werden, jedoch nicht durch die verschiedenen Schichten der Blasenwand geschaut werden. Bei Vorwölbung der Blasenwand nach innen durch das Vordringen von Endometriose in die Wand kann zur Sicherung der Diagnose ggf. eine Gewebeprobe entnommen werden. Eine Entfernung der Endometriose durch die Blase ist jedoch nicht sinnvoll, da die Endometriose durch diesen Zugang nicht vollständig entfernt werden kann. Eine Blasenspiegelung wird auch durchgeführt, wenn die Harnleiter geschient werden müssen. Dies ist zum Beispiel sowohl bei einem Harnleiter- oder Nierenstau unter gewissen Umständen sinnvoll, als auch vor ausgedehnten Operationen im Bereich
der Harnleiter.
● MRT
Die Magnetresonanztomographie (MRT) ist eine Schnittbildgebung ohne Röntgen oder radioaktive Strahlen. Mithilfe eines starken Magnetfeldes und Radiowellen können so sehr genaue Bilder des Körperinneren erstellt werden. Innerhalb des Beckens besteht kein zusätzlicher Nutzen der MRT zum transvaginalen Ultraschall in der Hand eines Geübten. Außerhalb des Beckens ist die MRT jedoch allen anderen nicht invasiven Untersuchungen überlegen, sodass bei Verdacht auf atypische oder sehr ausgeprägte Endometriose eine MRT zur besseren Therapie und Operationsplanung in Erwägung gezogen werden sollte.
Eine Computertomographie (CT) spielt in der Diagnostik der Endometriose keine Rolle.
● Vorstellung Kinderwunschzentrum
Wenn Sie bereits länger als ein Jahr erfolglos versuchen schwanger zu werden, sollten Sie sich gemeinsam mit Ihrem Partner in einem Kinderwunschzentrum vorstellen. Dort werden zunächst weitere Untersuchungen Ihrer Hormone als auch Untersuchungen Ihres Partners durchgeführt (z.B. Überprüfung der Samenqualität (Spermiogramm). Ein gemeinsamer Fahrplan und Absprachen mit Ihnen zwischen Ihrem Arzt oder Ihrer Ärztin und Ihrem Kinderwunschzentrum sind unabdingbar. Eine Operation zum Ausschluss einer Endometriose sollte z.B. erst durchgeführt werden, wenn männliche Ursachen der Sterilität ausgeschlossen worden.
● Gegebenenfalls andere Disziplinen (Gastroenterologie, Allgemeinchirurgie, HNO, …)
Je nach Beschwerden ist es ggf. sinnvoll weitere Fachrichtungen in die Diagnostik einzubeziehen. Unter gewissen Umständen kann es z.B. sinnvoll sein Nahrungsunverträglichkeiten oder chronisch entzündliche Darmerkrankungen
auszuschließen bevor weitere diagnostische oder therapeutische Schritte eingeleitet werden.
Therapiesäule 1: Multimodale Therapie
Endometriose wird als chronische Erkrankung verstanden, so dass wir die verschiedenen Optionen multimodale Therapie, hormonelle Therapie und/oder Operation besprechen und ein individuelles der jeweiligen Lebenssituation angepasstes Therapiekonzept gemeinsam erarbeiten.
Wir stellen ihnen die Säulen der Behandlung im Folgenden genauer vor.
Säule 1: Die multimodale Therapie
Unter dem Begriff „multimodales Therapiekonzept“ verstehen wir eine Vielzahl an unterstützenden (supportiven) Maßnahmen, die Ihren monatlichen Schmerzen auf verschiedenen Ebenen begegnen. In manchen Fällen liegen keine wissenschaftlichen Beweise (keine wissenschaftliche Evidenz) dafür vor, dass die Methode hilft. Dennoch gilt in diesem Fall der Grundsatz „wer heilt hat recht“. Das soll heißen: Wenn Ihnen eine Methode hilft, braucht man keinen wissenschaftlichen Beweis dafür.
Das multimodale Therapiekonzept soll Sie in jedem Fall begleiten – egal, ob Sie sich mit Ihrer Ärztin oder Ihrem Arzt für eine konservative oder operative Therapie entscheiden. Im Folgenden werden einige Methoden der Therapie vorgestellt. Es liegt danach an Ihnen diese auszuprobieren und für sich selbst herauszufinden, was Ihnen hilft. Dieser Weg kann sehr individuell sein und ist von Patientin zu Patientin unterschiedlich. Dies kann gelegentlich auch etwas Geduld und Selbstdisziplin erfordern. Manchmal ist es nämlich gar nicht so leicht, unter all den Angeboten das zu finden, was einem selbst am meisten hilft. Vielleicht eignet sich für Sie dann eine Rehabilitationsbehandlung (kurz „Reha“), bei der sie verschiedene Therapieoptionen kennenlernen.
Medikamentöse Schmerztherapie
Während hormonelle oder operative Therapie darauf abzielen, die Endometriose selbst zu bekämpfen, ist das Ziel der medikamentösen Schmerztherapie die durch die Endometriose verursachten Schmerzen zu bekämpfen. Dies ist wichtig, da der menschliche Körper ein sogenanntes „Schmerzgedächtnis“ hat. Das bedeutet, dass der Körper bei langanhaltenden Schmerzen irgendwann auch dann Schmerzsignale ans Gehirn sendet, wenn der Schmerzreiz gar nicht mehr vorhanden ist. Man spricht dann von chronischem Schmerz. Außerdem kommt es vor, dass der Körper lange bestehenden Schmerz noch intensiver wahrnimmt. Im Verlauf wird das schmerzhafte Körperareal vergrößert und in dem sensibilisierten Bereich kann bereits eine einfache Berührung schmerzhaft sein.
Aus diesem Grund wird empfohlen Schmerzen nicht tapfer zu ertragen, sondern ihnen mit geeigneten Schmerzmitteln zu begegnen. Geeignet meint hierbei, dass Menge und Dosierung ein gewisses Maß nicht überschreiten dürfen und auch nur Medikamente kombiniert werden sollten, die einen sich ergänzenden Effekt haben. Sollten Ihnen die in der Apotheke rezeptfrei käuflichen gängigen Schmerzmittel in den zugelassenen Dosierungen in manchen Situationen nicht ausreichend helfen, ist vielleicht ein stärkeres, verschreibungspflichtiges Medikament angezeigt. Sprechen Sie Ihre behandelnden Ärzte darauf an. In manchen Situationen kann es auch sinnvoll sein sich in einem Schmerzzentrum vorzustellen, um dort einen individuellen Therapieplan zu erhalten.
Ernährungsumstellung/Ernährungsberatung
Zuallererst gilt es zu betonen, dass es auch im Bereich Ernährung noch keine wissenschaftlichen Beweise für die Wirksamkeit einer bestimmten „Endometriose-Diät“ gibt. Manche Studien widersprechen sich auch und so kann
keine generelle bzw. absolute Empfehlung ausgesprochen werden. Viele Frauen berichten aber, dass eine auf sie abgestimmte Ernährungsumstellung ihnen gut getan hat.
Besonders die Endometriose-assoziierten Darmbeschwerden (der sog. endo-belly) können mit der richtigen Ernährung gelindert werden. Diesbezüglich kann es helfen Gluten und Zucker sowie Milchprodukte einmal zu reduzieren bzw. diese Lebensmittel versuchsweise ganz wegzulassen. Auch Probiotika können dabei helfen die Darmflora zu unterstützen und Darmprobleme zu reduzieren.
Die wenigen Studien, die es mittlerweile bezüglich eines Zusammenhangs zwischen Ernährung und Endometrioserisiko gibt, legen nahe, dass der Verzehr von viel frischem (vorzugsweise grünem) Gemüse, Omega 3 Fettsäuren, Sojaprodukten und Milchprodukten, die viel Calcium und Vitamin D enthalten, das Risiko reduzieren. Dagegen scheinen gesättigte Fettsäuren, rotes Fleisch und Alkohol das Endometrioserisiko zu erhöhen. Bezüglich Obst und Kaffee gibt es widersprüchliche Daten, so dass diesbezüglich keine eindeutige Empfehlung ausgesprochen werden kann. Es gibt außerdem Studien, die zeigten, dass antioxidative Vitamine (Vitamin A, C und E), Vitamin B, sowie Zink und Folsäure risikoreduzierend zu sein scheinen. Hochdosiertes Vitamin D konnte in Studien auch einen günstigen Effekt bei Endometriose belegen. Auch die Substitution von Fischöl reduzierte in einer Studie das Endometrioserisiko. Dass sich Grünteeextrakt reduzierend auf Endometrioseläsionen auswirkt, ist zwar bisher nur in Tierversuchen gezeigt worden, es kann aber versuchsweise angewendet werden.
Manche Patientinnen reagieren bei der Aufnahme von histaminhaltigen Lebensmitteln mit verstärkten Darmbeschwerden oder sogar Schmerzzunahme, auch hier lohnt es sich zu forschen, ob hier einen Zusammenhang bestehen kann.
Es ist wichtig für sich selbst herauszufinden, was einem guttut und welche Nahrungsmittel die Beschwerden verstärken. Hier bietet es sich an ein „Beschwerdetagebuch“ zu führen und genau aufzuzeichnen, was man wann
gegessen und wie man sich an dem Tag gefühlt hat. Wenn man einen Versuch wagen und bestimmte Nahrungsmittel ganz vom Speiseplan streichen will, ist es sinnvoll nicht mehrere Nahrungsmittel auf einmal wegzulassen. Geht es einem nämlich besser, ist manchmal unklar auf das Weglassen welchen Nahrungsmittels
die Besserung zurückzuführen ist.
Bleiben Sie auf ihrem individuellen Weg neugierig und versuchen Sie Ihre Ernährung Schritt für Schritt umzustellen. Und sollte mal der Heißhunger zu groß sein, gönnen Sie sich ihr Leibgericht mit Genuss. Es ist keinem geholfen, wenn durch Gewissensbisse der Spaß am Essen und damit die Lebensqualität abnimmt.
Aus den Erfahrungen der Frauen zeigt sich aber wie sehr man Einfluss nehmen kann (Bericht Anna Lena Wilken mit ihrem Buch: In der Regel bin ich stark). Daher halten wir dieses Thema auch für sehr wichtig und sind gerade dabei auch in diesem Bereich Forschungsprojekte ins Leben zu rufen.
Psychisches Wohlbefinden — Psychosomatische Vorstellung oder
Psychotherapie
Studien konnten zeigen, dass die psychische Verfassung einen großen Einfluss auf das Schmerzempfinden haben kann. So weiß man, dass Menschen mit Depressionen eine deutlich verstärkte Schmerzwahrnehmung haben. Andererseits kann im Fall von Endometriose auch die Krankheit selbst zu depressiven Stimmungen führen. Wenn Patientinnen viele Jahre von Arzt zu Arzt laufen, ohne dass ihnen geholfen wird oder aufgrund der Schmerzen ihr soziales Leben beeinträchtigt wird, ist eine psychische Belastung oft eine typische Begleiterscheinung oder wird sogar zum führenden Symptom. Dies konnten wir an unseren bisherigen Patientinnen bestätigen. In einer Masterarbeit einer Psychologiestudentin konnten wir belegen, dass mit zunehmender Schmerzdauer auch das Risiko einer Depression steigt. Um diesen Teufelskreis zu durchbrechen, kann eine psychosomatische oder psychologische Therapie sinnvoll sein. Diese kann auch dabei helfen zu akzeptieren, dass man an einer chronischen Erkrankung leidet und Bewältigungsstrategien zu entwickeln.
Uns liegt die psychische Gesundheit unserer Patientinnen sehr am Herzen, daher sind wir sehr glücklich, dass wir an der Charité ein umfassendes Forschungsprojekt anbieten können, ggf. wird der Arzt/Ärztin sie bezüglich einer Teilnahme an der Studie ansprechen.
Zum Beispiel möchten wir den Zusammenhang zwischen Hormoneinnahme und dem Auftreten von Depression untersuchen, zum anderen aber auch strukturierte Interviews durchführen, um auch eine bessere Kenntnis bezüglich der jeweiligen Situation zu erlangen. Hier gibt es definitiv zu wenig Forschung, das wollen wir ändern.
Es ist außerdem noch wichtig zu erwähnen, dass es viele Patientinnen gibt deren Partnerschaft durch ihre chronische Erkrankung belastet ist. Auch das Sexleben kann durch den Endometriose-typischen Schmerz beim Geschlechtsverkehr (Dyspareunie) beeinträchtigt sein. Scheuen Sie sich also nicht auch eine Sexual oder Paartherapie in Erwägung zu ziehen. Auch hier haben wir eine sehr einfühlsame Kollegin, die für sie und ihren Partner/Partnerin da ist (bei Interesse erfragen Sie nach einem Termin bei Frau Nicole Gehrmann, Gynäkologin und Sexualtherapeutin in der Frauenklinik der Charité).
Physiotherapie, Bewegung und Sport
Dass körperliche Bewegung und Sport einen positiven Effekt auf Körper und Seele haben, ist gut erforscht. Wie oben bereits beschrieben, hat die Psyche einen wichtigen Einfluss auf unser Schmerzempfinden. Sogenannte Endorphine werden bei körperlicher Bewegung ausgeschüttet und heben die Stimmung — eine körpereigene Methode, um das psychische Wohlbefinden zu steigern. Bei chronischen Schmerzen nehmen die Betroffenen oft eine Schonhaltung ein, die dann wiederum selbständig den Schmerzkreislauf verstärkt. Bei Endometriose-Patientinnen betrifft diese Schonhaltung und Verspannung oft den Beckenboden. Körperliche Bewegung hilft Verkrampfungen vorzubeugen oder sie zu lösen. Nebenbei werden Muskeln aufgebaut, Stress abgebaut und das Immunsystem gestärkt – dies steigert das Wohlbefinden zusätzlich. Es ist nun an Ihnen herauszufinden, welche Sportart Ihnen guttut und für Sie auch dauerhaft in Ihren Alltag zu integrieren ist. Neben Muskelaufbau ist aber auch die gezielte Beckenbodenentspannung wichtig.
Vielen Frauen hilft Yoga oder Pilates, aber auch Aquasport, Lauf- oder Wandersport an der frischen Luft sind zu empfehlen. Auch von Beckenbodengymnastik profitieren viele.
Bei speziellen Problemen oder Fragestellungen kann Physiotherapie zusätzlich sehr hilfreich sein. Neben Übungen zur Kräftigung, Dehnung und zur Lösung von Verkrampfungen, steht die Technik der transcutanen-Elektro-Nervenstimulation mit Biofeedback (TENS) zur Verfügung. Hierbei werden niedrig-frequente Stromimpulse verwendet, die die Schmerzempfindlichkeit reduzieren sollen. Einige Kassen übernehmen diese Therapie — auch wenn abschließende wissenschaftliche Beweise über ihre Wirksamkeit (noch) fehlen.
Komplementäre Behandlungsverfahren — Osteopathie und traditionelle
chinesische Therapie mit Akupunktur.
Einige Patientinnen machen gute Erfahrungen mit der TCM (Traditionelle Chinesische Medizin) und ihrer wichtigen Säule der Akupunktur. Auch wenn hier häufig die wissenschaftlichen Belege für eine Wirksamkeit fehlen, können diese Therapien den medizinischen Behandlungsansatz unterstützen und begleiten. Es ist hierbei wichtig einen Therapeuten zu finden, zu dem man einen guten Zugang spürt und sich wohl fühlt.
Osteopathie
Langanhaltende Schmerzen führen oft zu Fehlhaltungen des gesamten Bewegungsapparates. Deshalb ist hier eine ganzheitliche Behandlung erforderlich. Die Osteopathie ist in unseren Augen ein wichtiger Aspekt, denn durch gezielte manuelle Behandlung werden hier Muskeln und Faszien wieder gelöst und damit Fehlstellungen – vor allem vom Ileosacral-Gelenk – wieder gelöst. Gleichzeitig können auch der obere Schultergürtel und das Zwerchfell können betroffen sein. Manche Kassen leisten hier Zuzahlungen, so dass diese Form der Behandlung unbedingt mit integriert werden sollte.
Stressreduktion und „Hausmittelchen“
Wie oben bereits beschrieben, ist psychisches Wohlbefinden ein wichtiger Ansatz, um ein glückliches Leben mit und trotz Endometriose zu führen. Auf sich selbst zu achten und sich Zeit für sich zu nehmen sind Schritte, die auch ohne Endometriose ein Schlüssel zu mehr innerer Ausgeglichenheit sind. Auch wenn Stress in unserem vollgepackten Alltag nie vollständig zu vermeiden ist, sollte man sich bewusste Auszeiten nehmen und Stress soweit wie möglich reduzieren.
Hilfreich gegen Schmerzen können auch altbekannte „Hausmittelchen“ sein, die viele Patientinnen ohnehin schon regelmäßig anwenden. Durch Wärmeanwendungen auf den schmerzhaften Bereichen oder ein warmes Wannenbad empfinden viele Frauen eine spürbare Linderung akuter Beschwerden. Bei ihnen wirkt Wärme entspannend, beruhigend und krampflösend. Auch Meditation, autogenes Training oder progressive Muskelrelaxation können diesen Effekt haben.
Therapiesäule 2: Operative Therapie
In unserem Zentrum haben wir bereits mehr als 15.000 Endometriosepatientinnen nach unserer Philosophie und Erfahrung betreut. Es muss, wie bereits im Diagnostikteil beschrieben, keine Operation zur reinen Diagnostik durchgeführt werden, kann aber natürlich im Einzelfall auch sinnvoll sein und muss individuell besprochen werden. Beispielsweise ist in einigen Ländern die histologische Sicherung einer Endometriose obligat, bevor eine Kinderwunschbehandlung eingeleitet werden kann (Österreich). Oder Ihrerseits besteht der Wunsch nach einer definitiven Klärung. Die Diagnose einer relevanten Endometriose ist durch erfahrene Untersuchung jedoch meistens allein durch die Analyse Ihrer Beschwerden und die klinische Untersuchung zu stellen.
Wenn kein aktueller Kinderwunsch und kein Hinweis auf Organdestruktion besteht kann zunächst eine konservative hormonelle Therapie erfolgen, sollten darunter die Beschwerden insistieren, kann abgewartet werden. Sollten die Beschwerden aber unter einer hormonellen Therapie weiter bestehen bleiben, dann sind Bauchfell Herde wahrscheinlich und eine operative Entfernung dieser macht Sinn. Für diese Entscheidung ist es aber wichtig für mindestens 3 Monate blutungsfrei gewesen zu sein unter einer hormonellen Therapie, hatten sie unter eine hormonellen Therapie Blutungen sind damit dann meist auch Beschwerden assoziiert, dann ist das
nachvollziehbar, weil diese Schmerzen durch die Gebärmutter bedingt sind.
Ihre Ärztin oder Ihr Arzt sollte Ihnen eine Operation empfehlen, wenn:
- sich in der klinischen Untersuchung Hinweise auf eine tief infiltrierende Endometriose mit starken Beschwerden oder der Gefahr von bleibenden Organschäden zeigen. Als Beispiel sei hier ein Stau der Harnleiter oder Nieren erwähnt. Dies kann einseitig oder beidseitig auftreten und bedingt auf längere Zeit den Funktionsverlust der Niere.
- eine konservative (nicht operative) Therapie nicht zu einer ausreichenden Beschwerdebesserung geführt hat.
- Ihrerseits der dringende Wunsch nach histologischer Sicherung der Diagnose besteht. Die Diagnose einer relevanten Endometriose ist durch erfahrene Untersuchung jedoch meistens allein durch die Analyse Ihrer
Beschwerden und die klinische Untersuchung zu stellen und bedarf keiner histologischen Sicherung. - Sie seit mehr als einem Jahr trotz regelmäßigem Geschlechtsverkehr nicht schwanger werden. Allerdings sollte vor weiteren Schritten zunächst die Vorstellung in einem Kinderwunschzentrum erfolgen, insbesondere um männliche Ursachen der Sterilität auszuschließen.
Was ist mit Schmerzverbesserung? Ist das nicht auch eine OP-Indikation? Ja natürlich, es sollte jedoch ein ganzheitliches Konzept verfolgt werden; das bedeutet u.a. so wenig Operationen wie möglich und wenn Operation, dann so effektiv wie möglich. Da die Schmerzen bei Endometriose komplex sind, lassen sich leider nicht immer alle Schmerzen durch eine Operation entfernen. In der Vergangenheit hat eine mangelnde Analyse der Beschwerden und Schmerzen daher dazu geführt, dass viele Frauen zum Teil mehrfach ohne Erfolg operiert wurden. Die Gründe für eine Operation müssen daher gut überlegt werden. Es bleibt bereits an dieser Stelle festzuhalten, dass nur ca. die Hälfte der Patientinnen nach einer operativen Endometrioseentfernung beschwerdefrei ist.

Bei Frauen mit bisher nicht abgeschlossener Familienplanung ist das oberste Gebot der Organerhalt. Dadurch erklärt sich jedoch, dass nicht immer alle Endometrioseherde vollständig zu entfernen sind, wie z.B. bei einem Befall der Gebärmutter selbst (Adenomyosis uteri) oder bei einem Befall der Eierstöcke. Diese können daher weiterhin Ursache von Schmerzen sein.
Zusätzlich kann durch wiederkehrenden Schmerz über einen längeren Zeitraum eine Schmerzchronifizierung auftreten, welche zu sekundären Beckenbodenveränderungen führen kann und unbedingt multimodal therapiert
werden sollte. Weitere Operationen führen hier meist eher zu einer Schmerzverschlechterung.
Wenn Endometrioseherde im Bereich der Gebärmutter liegen, erwägen manche Frauen mit sehr starken Beschwerden eine Operation zur Entfernung der Gebärmutter (Hysterektomie). Dabei können auch an die Gebärmutter angrenzende Herde entfernt werden. Eine Gebärmutterentfernung erwägen Frauen meist nur, wenn die Endometriose eine sehr starke Einschränkung ihres Lebens bedeutet, andere Behandlungen nicht erfolgreich waren und sie sicher sind, dass sie kein Kind mehr bekommen möchten. Das Alter einer Frau spielt bei der Entscheidung für oder gegen eine Entfernung der Gebärmutter ebenfalls eine wichtige Rolle. Sinnvoll ist eine Operation zudem nur, wenn die Untersuchungsergebnisse tatsächlich eine Besserung der Beschwerden erwarten lassen. Üblicherweise werden bei einer Entfernung der Gebärmutter die Eierstöcke belassen, um die Bildung der Hormone zu erhalten.
Eine Gebärmutterentfernung allein gibt daher jedoch keine Garantie, dass die Endometriose danach geheilt ist. Solange die Eierstöcke weiterhin funktionell aktiv sind und Östrogen produzieren, werden Endometrioseherde in anderen Lokalisationen weiterhin stimuliert und können Beschwerden verursachen. Durch eine Entfernung der Eierstöcke wird die Produktion der weiblichen Geschlechtshormone gestoppt (künstliche Wechseljahre), damit auch die Stimulation der Endometrioseherde. Manche Frauen haben nach dieser Operation durch den Wegfall der Hormone aber so starke allgemeine Beschwerden, dass sie eine Hormonbehandlung mit Östrogen wünschen. Dann kann es sein, dass die Hormonpräparate erneut Endometriose-Beschwerden auslösen. Eine Entfernung der Eierstöcke wird im Allgemeinen daher frühestens ab dem 45. Lebensjahr in Betracht gezogen, auch um mögliche Langzeitnebenwirkungen (erhöhtes Osteoporoserisiko, erhöhtes Risiko für Herzinfarkte) möglichst gering zu halten.
OP Zeitpunkt
Bezüglich des Operationszeitpunktes im Zyklus gibt es keine ganz einheitliche Empfehlung.
Falls Sie aktuell eine hormonelle Therapie einnehmen, empfehlen wir diese zu pausieren und die Operation erst nach mindestens zwei Regelblutungen durchzuführen. Laut Köhler et al. (https://www.ncbi.nlm.nih.gov/pubmed/19819448) kommt es durch die hormonelle Therapie zu einem Downstaging und Inaktivierung der Endometrioseherde, welche während der Operation nun nicht mehr so deutlich gesehen und daher häufiger übersehen werden können, sodass die Operation ggf. nicht als vollständige Entfernung der Endometriose erfolgen kann.
Bei einer Abklärung wegen Kinderwunsch empfehlen wir außerdem die Operation zwischen dem 1. Und 10. Zyklustag durchzuführen, insbesondere wenn die Operation mit einer diagnostischen Gebärmutterspiegelung und einer Durchgängigkeitsprüfung der Eileiter (Chromopertubation) kombiniert wird. Zu diesem Zeitpunkt sind bei nur gering aufgebauter Schleimhaut die Sichtverhältnisse in der Gebärmutter besser. Außerdem kann theoretisch in der zweiten Hälfte des Zyklus nach dem Eisprung eine Schwangerschaft eingetreten sein, welche durch einen regulären Urinschwangerschaftstest noch nicht erkannt wird.
Bei Endometriosesanierungen kann davon auch abgewichen werden, da die Darstellbarkeit von Endometrioseherden insbesondere kurz vor der Blutung sowohl in der Gebärmutterspiegelung als auch in der Bauchspiegelung besonders gut ist.
OP-Vorbereitung
Wenn der gemeinsame Entschluss zu einer Operation getroffen und ein OP Termin vereinbart wurde, müssen zuvor noch weitere vorbereitende Maßnahmen durchgeführt werden. Dazu zählt die Operationsaufklärung, in der Ihnen Ihr Arzt oder Ihre Ärztin den allgemeinen Ablauf der Operation und sowohl die allgemeinen als auch spezifischen Risiken erläutert.
Wie läuft der Eingriff genau ab? Kann es zu Nebenwirkungen oder Komplikationen kommen? Der operierende Arzt oder die operierende Ärztin wird diese und weitere wichtige Fragen in einem ersten Gespräch mit Ihnen klären. Auch über Nachsorge und Reha wird gesprochen.
Anschließend erfolgt die Aufklärung durch den Narkosearzt. Dabei werden die verschiedenen Formen einer Narkose, deren Ablauf und Risiken und ggf. auch speziellen Schmerztherapien besprochen. Je nach Vorerkrankungen oder Voroperationen empfiehlt der Narkosearzt oder die Narkoseärztin noch weiterführende Untersuchungen, um zum Beispiel die Funktionsfähigkeit von Herz und Lunge sicherzustellen.
Bei einer Blutentnahme werden neben dem regulären Blutbild auch die Nierenwerte und die Gerinnung kontrolliert. Der Wert CA 125 eignet sich nicht als Aktivitätsmarker für die Endometriose, da dies ein unspezifischer Wert ist, welcher bei Erkrankungen des Bauchfells oder Eierstocks erhöht ist, so auch bei Bauchfellentzündungen oder Eierstockerkrankungen.
Sollte eine Operation mit Darmbeteiligung geplant sein, wird Ihr Arzt oder Ihre Ärztin Ihnen Empfehlungen bezüglich Abführmaßnahmen vor der Operation geben. Hier ist hervorzuheben, dass wenn eine komplexe Endometrioseoperation eventuell sogar mit Darmteilresektion geplant wird, es sich empfiehlt eine lokale Schmerztherapie (Periduralanästhesie) für die postoperative Schmerzkontrolle in Erwägung zu ziehen. Darüber können dann Schmerzmittel gegeben werden und wir müssen weniger über den ganzen Körper geben, was wiederum Nebenwirkungen hat. Das hört sich zwar im ersten Moment etwas gruselig an, ist aber meist von großem Vorteil und wird auch von uns Gynäkologen empfohlen.
Wir bitten Sie am Tag oder am Morgen vor der Operation auch noch mal ein besonderes Augenmerk auf Ihre Körperpflege zu legen, dazu zählt insbesondere bei einer Bauchspiegelung auch die Reinigung des Nabels.
OP-Ablauf
Für eine geplante Operation empfiehlt es sich nüchtern zu sein. Dies bedeutet, dass zwischen der letzten Aufnahme von Nahrung und Getränken und der Operation mindestens sechs Stunden vergangen sein sollten. Dazu zählen auch Kaugummi kauen und rauchen. Klare Getränke wie Wasser oder Tee ohne Zusätze sind in kleinen Mengen bis zu zwei Stunden vor einer Operation möglich. Diese strengen Regeln dienen dazu Sie vor einer sogenannten Aspirationspneumonie zu schützen! Dabei läuft Mageninhalt mit Magensäure die Speiseröhre hoch in die Lunge und kann dort zu einer schweren Lungenentzündung führen. Bei geplanten, sog. elektiven Eingriffen möchten wir dieses Risiko für Sie daher nicht eingehen und bestehen auf die oben genannten Nüchternzeiten.
Nachdem Sie vom OP Team abgerufen worden, werden Sie vom Pflegepersonal oder einem Serviceteam in den OP gebracht. Dort empfängt Sie für gewöhnlich die Anästhesiepflege und der Narkosearzt oder – ärztin. Ihr Arzt oder Ihre Ärztin wird je nach Tätigkeit auch hier nochmals versuchen für Sie und eventuell noch vorhanden Fragen zur Verfügung zu stehen.
Die Durchführung einer Endometriose-OP erfolgt im Normalfall per Bauchspiegelung (Laparoskopie), dh. Minimal- invasiv. Eine Endometriosesanierung kann je nach Ausmaß 20 Minuten bis zu mehreren Stunden dauern. Bei einer Laparoskopie geht man für gewöhnlich über den Bauchnabel in den Bauch ein und pumpt dann Kohlenstoffdioxid in den Bauch, damit sich die Bauchdecke von den Organen abhebt und man dann mit deutlich reduziertem Risiko die Arbeitstrokarhülsen in die notwendigen Positionen im Unterbauch einbringen kann. Für gewöhnlich sind dies zwei bis drei ca. 1 cm lange Einschnitte links, mittig und rechts im Unterbauch. Sollten Sie bereits mehrfach voroperiert sein, ist es ggf. eine sichere Variante den ersten Trokar linksseitig unterhalb des Rippenbogens einzuführen um von dort die Kamera einzuführen und eventuell vorhanden Verwachsungen von Voroperationen im Bereich des Nabels unter Sicht zu entfernen und dann die Operationen im gewohnten Ablauf durchzuführen.
Bei einer Bauchspiegelung werden zunächst alle Bauchorgane dargestellt, dazu zählen auch das Zwerchfell, die Leber, die Milz, der Magen, der Darm und der Blinddarm. Erst dann inspiziert man die weiblichen Organe im kleinen Becken. Während einer Laparoskopie kann die Fotodokumentation für gewöhnlich erfolgen, dass man Ihnen nach einer Operation die Befunde und Operationsschritte bei Bedarf demonstrieren kann.
Sehr selten, meist nur in einer Notfallsituation, ist es notwendig für eine Endometriosesanierung über einen Bauchschnitt zu operieren. Dieser kann dann entweder quer im Unterbauch über ca. 10 cm oder längs vom Schambein bis zum Nabel erfolgen, sehr selten darüber hinaus.
Wenn ein Teil des Darmes entfernt werden muss, wird in der Regel der betroffene Teil herausgeschnitten und die gesunden Enden direkt wieder zusammengenäht (Anastomose). Die meisten Darmendometriosen liegen im Bereich des Enddarms, welcher eine Reservoir-Funktion hat, bis der Reiz zur Stuhlentleerung auftritt. Dieser Darmbereich muss daher große Volumenveränderungen tolerieren können. Eine Naht bei Teilresektionen im Bereich des Enddarms ist daher extrem großen Belastungen durch wiederkehrende Dehnung der Darmwand ausgesetzt. Daher kann es manchmal notwendig sein einen (vorübergehend) künstlichen Darmausgang anzulegen. Dabei wird ein Stück Dünndarm an die Bauchdecke genäht, sodass der Stuhlinhalt bereits weit oberhalb der Naht im Enddarm abfließen kann. So kann die Anastomose ohne Dehnungsreize in Ruhe heilen und der künstliche Darmausgang nach wenigen Wochen zurückverlegt werden. Ein dauerhafter künstlicher Darmausgang ist nur sehr selten erforderlich.
Sollten in der Operation Endometrioseherde im Bereich außerhalb des kleinen Beckens auftreten, wird Ihr Arzt oder Ihre Ärztin ggf. Operateure aus anderen Fachabteilungen zur Operation hinzuziehen, sodass eine Darmbeteiligung ggf. durch den Allgemeinchirurgen oder eine Endometriose des Harnleiters ggf. durch den Urologen operiert wird. Je nach Ausbildung Ihres Gynäkologen/ Ihrer Gynäkologin können einfachere Eingriffe jedoch auch ohne die Hilfe anderer Fachabteilung durchgeführt werden.
Ziele der Operation:
- Sicherung der Diagnose (durch histologische Analyse)
- Feststellung der Endometriose Ausbreitung
- Reduktion von Beschwerden durch maximale Endometriosesanierung, ggf. mit verbleibenden Befunden je nach vor der Operation erfolgter Absprache (Uterus bei Adenomyosis uteri und nicht abgeschlossener Familienplanung, leichter Darmbefall ohne Beschwerden um eine Darmoperation zu vermeiden, …)
Nach der Operation
Nach der Operation verbringen Sie zunächst einige Stunden im Aufwachraum, dort werden Sie gefragt ob Sie Schmerzen haben und erhalten dort, falls nötig, auch sofort zusätzlich Schmerzmittel. Aus dem Aufwachraum werden Sie im Normalfall auf die normale Krankenstation verlegt und dort weiter betreut. Je nach Operationszeitpunkt und abhängig vom restlichen Operationsprogramm des Tages wird Ihr Arzt oder Ihre Ärztin noch am OP Tag oder spätestens am Folgetag mit Ihnen über Ihre Befunde und den Verlauf der Operationen sprechen. Außerdem wird Ihr Arzt oder Ihre Ärztin Ihnen nun individualisierte Empfehlungen zum weiteren Procedere geben können?
Checkliste Fragen an meinen Arzt:
● Habe ich überhaupt Endometriose?
● Wie ausgebreitet war meine Erkrankung?
● Welche weiteren Behandlungsmöglichkeiten kommen für mich in Frage?
● Welche Vor- oder Nachteile haben diese?
● Empfehlen Sie mir weitere Behandlungen?
● Habe ich Anspruch auf einer Anschlussheilbehandlung (AHB)?
● Wann soll ich mich das nächste Mal bei Ihnen vorstellen?
Je nach Ausmaß der Operation werden Sie zwischen 1 bis 5 Nächte nach der Operation im Krankenhaus verbringen. Der Blasenkatheter kann für gewöhnlich nach dem ersten Aufstehen entfernt werden, gelegentlich noch am Abend der Operation, meist am nächsten Morgen. Sollte in Ihrer Operation eine Blasenteilresektion erfolgt sein, muss der Katheter für gewöhnlich 7 bis 10 Tage verbleiben, damit die Blasenwunde ungestört abheilen kann.
Da im Rahmen der Operation gelegentlich auch die Nervengeflechte der Blase dargestellt werden, prüfen wir ob sie nach der Operation gut Wasser lassen können. Hier kann es manchmal zu Störungen kommen, so dass hier ein besonderes Training erforderlich wird. Es heißt dann Ruhe bewahren, die Nervenversorgung ist meist nur irritiert und benötigt einige Tage bis wenige Wochen Zeit zu regenerieren. Dafür legen wir meist erneut einen Blasenkatheter, gelegentlich unterstützen wir diese Phase mit speziellen Medikamenten.
Im Laufe des stationären Aufenthaltes sollte sich der Sozialdienst bei Ihnen vorstellen um mit Ihnen über Rehabilitationsmaßnahmen oder eine Anschlussheilbehandlung zu sprechen. Dabei gibt es bestimmte Einrichtungen, welche auf Endometriose spezialisiert sind. Gern können Sie sich darüber auf den
Internetseiten der Deutschen Endometriosevereinigung vor dem Gespräch informieren.
Therapiesäule 3: Medikamentöse Therapie
Die Behandlung mit Medikamenten zielt in erster Linie darauf ab, starke Schmerzen oder Krämpfe im Zusammenhang mit der Regelblutung zu lindern oder zu beseitigen. Dazu bieten sich Schmerzmittel und hormonelle Wirkstoffe an, die den Eisprung unterdrücken (Hormonelle Downregulation). Bei wiederkehrenden, aber nicht extrem belastenden Unterbauchbeschwerden können Schmerzmittel oder Gestagene in Form von Mono- oder Kombinierten Präparaten eine spürbare Linderung bewirken. Diese Präparate sind oft recht gut verträglich und eignen sich daher meist auch für junge Frauen mit Endometriose. Wenn sie nicht genug Erleichterung bringen, kommen auch stärkere Medikamente infrage.
Schmerzmittel
Zur Behandlung von Regelbeschwerden, aber auch bei Endometriose, werden häufig Schmerzmittel aus der Gruppe der sogenannten nicht steroidalen Antirheumatika (NSAR) eingesetzt. Diese reduzieren die Freitzung von
Schmerzbotenstoffen. Hierzu gehören zum Beispiel die Wirkstoffe Ibuprofen, Diclofenac und Paracetamol. Einige dieser Medikamente sind frei verkäuflich, andere vor allem in höheren Dosierungen verschreibungspflichtig. Auch Novlagin, Metamizol sind gut geeignet.
NSAR können starke Regelschmerzen wirksam lindern und sind meist gut verträglich, solange der Schmerz ein akuter Schmerz ist. Anfangs zeigt die klinische Erfahrung, dass sie bei Regelschmerzen durchaus effektiv helfen können. Es gibt aber wenig Studien, die die Wirksamkeit bei anderen durch Endometriose verursachten Schmerzen untersuchen. Diese Medikamente können Nebenwirkungen wie Magenbeschwerden, Übelkeit und Kopfschmerzen haben. Ohne ärztliche Beratung dürfen Schmerzmittel daher nicht häufig oder über längere Zeit eingenommen werden.
Mit der Zeit können diese Medikamente aber ihre Wirkung verlieren, Frauen müssen mehr und mehr Schmerzmittel nehmen, hier kommen dann Chronifizierungsmechanismen zum Tragen oder einen Progress der Endometrioseläsionen.
Regelschmerzen die nicht mit 1–2 Ibuprofen 600 mg gut behandelbar sind, so dass keine Arbeitsunfähigkeit und/Oder Bettlägerigkeit besteht, sollten weiter abgeklärt werden.
Manche Kollegen empfehlen dann zur Behandlung starker Schmerzen auch sogenannte Opioide. Diese Mittel ahmen die Wirkung körpereigener schmerzhemmender Stoffe nach und beeinflussen die Schmerzempfindung im Gehirn. Opioide dürfen nur nach ärztlicher Verordnung eingesetzt werden. Vor allem bei den stärker wirksamen Opioiden besteht bei längerer Anwendung das Risiko einer Abhängigkeit. Als Nebenwirkungen können zum Beispiel Übelkeit und Erbrechen, Verstopfung, Müdigkeit, Schwindel und Blutdruckschwankungen auftreten. Auch zur Wirkung dieser Schmerzmittel bei Endometriose liegen bislang keine verlässlichen Daten vor und sind nicht indiziert ohne dass dies unter der Obacht sehr erfahrener Endometriosespezialisten – und Schmerztherapeuten
genommen wird.
Hormonelle Behandlungen
Hormonelle Wirkstoffe unterdrücken die körpereigene Hormonproduktion in den Eierstöcken und damit auch den Eisprung und die Monatsblutung. Sie sind für Frauen, die schwanger werden möchten, nicht geeignet.
Wir legen Wert darauf, dass sie die Abläufe im hormonellen Zyklus verstehen, um den Effekt der körpereigenen Hormonbildung auf Endometriose und auch den Effekt einer Hormontherapie auf die Endometriose verstehen. Wichtig ist, dass sie sich so ihre eigene Meinung hinsichtlich Risiko/Nutzen Abwägung für sich persönlich treffen
können. Uns geht es um ihre Lebensqualität unter Berücksichtigung der Aspekte einer unbehandelten Endometriose.
Ein derzeit moderner Trend, gibt vor, dass Hormone mehr Nachteile erbringen als Vorteile und dies mag für Frauen ohne hormonabhängige Erkrankungen wie Endometriose auch durchaus seine Berechtigung haben. Im Falle einer
Endometriosebehandlung liegt aber eine medizinische Indikation vor.
Wir haben das Problem, dass:
- Unbehandelte Endometrioseschmerzen oft extrem stark sind, die kaum mit multimodalen Therapien beherrschbar sind und zudem, wenn diese uneffektiv behandelt werden mehr und mehr zur Schmerzchronifizierung führen, die dann wiederum sekundäre Veränderungen wie Beckenbodendysfunktion und zunehmende Schmerzen auch im Beckenbereich wie Schmerzen beim Geschlechtsverkehr Wasserlassen und Stuhlgang bedingen
- Unter dem normalen Zyklus kann Endometriose fortschreiten, sollten Organe noch nicht geschädigt sein, kann dies im Verlauf von Jahren mit möglicherweise Schädigung der Fruchtbarkeit einhergehen
- Auch nach operativ entfernter Endometriose hat diese Erkrankung eine starke Rezidiv-Neigung (10%/Jahr bei Bauchfell Herden; 30% bei Zysten), auch diese ist signifikant reduziert bei der Einleitung einer hormonellen
Dauertherapie, besonders wichtig, wenn es Zysten gab und bereits am Eierstock operiert wurde. Dringend sollte hier eine weitere Organschädigung durch das Auftreten erneuter Zysten vermieden werden,
bis der Kinderwunsch umgesetzt werden konnte. Dies wird zu wenig beachtet, auch nach bereits einer einzigen Operation am Eierstock kann hier eine irreparable Schädigung vorliegen. Bzw. eine sich weiter entwickelnde Adenomyosis die Schwangerschaftschancen und auch die Schwangerschaftskomplikationen stark beeinflussen.
Aus unsere Sicht sind dies leider schwerwiegenden Gründe die Endometriose zu behandeln.
Dem gegenüber stehen allerdings Nebenwirkungen
Viele Frauen klagen vor allem bei dem bekannten Gestagenmonopräparat “Dienogest” unter Schmierblutungen. Diese sind oft mit Schmerzen assoziiert. Das ist an sich keine Nebenwirkung, sondern eine ineffektive Wirkung, denn dann sind Ihre Eierstöcke stärker als das Gestagen. Sie lassen sich sozusagen nicht „schlafen“ legen, und die hormonelle Downregulation ist unzureichend, der Eierstock aktiv, bildet Follikel, die dann auch Östrogene bilden, die Schleimhaut in der Gebärmutter baut sich etwas auf und Schwupps sind Blutungen da. Das kann man erkennen, indem man mit dem Ultraschall nach Funktionszeichen an den Eierstöcken und der Dicke der Schleimhaut in der Gebärmutter schaut. In diesem Fall macht eine Dosiserhöhung (1–0‑1) Sinn, bzw. wenn die Blutung nach 7 Tagen nicht aufhört auch eine Pause von 7 Tagen, damit die Schleimhaut abbluten kann. Dann fängt es wieder an. Sollte dies so sein, ist das verständlicherweise nicht schön und auch nicht sinnvoll und so ja auch nicht medizinisch angedacht. Je länger man das also versucht, desto größer ist die Wahrscheinlichkeit, dass diese Blutungen aufhören. Ziel ist es schlussendlich blutungsfrei zu sein. Nur wenn man blutungsfrei ist, kann man die Wirksamkeit des Medikaments auf die Endometriose überprüfen.
Kommen wir nun zu den wirklichen Nebenwirkungen, das können Gestagen-bedingte Nebenwirkungen sein, wir kennen das alle wie wir uns fühlen vor unseren Tagen, wenn auch das natürliche Gestagen im Körper überwiegt: unreine Haut, Stimmungsschwankungen bis hin zu Depressionen, Wassereinlagerungen, Brustscherzen, da müssen Sie ebenfalls für sich abwägen, Sie sollten nicht zu voreilig das Medikament absetzen, meist gibt sich das bei vielen Patientinnen nach 3–4 Monaten. Wenn dann die Nebenwirkungen gegenüber dem Nutzen überwiegen können wir nach anderen Gestagenen schauen, die besser verträglich sind. In Deutschland ist nur das “Dienogest” zugelassen für die Behandlung der Endometriose, das heißt dies wird von der Krankenkasse bezahlt, andere nicht und sind dann als off-label use verfügbar.
Grundsätzlich kann man auch kombinierte Präparate wie die Pille nehmen, die dann Ethinylestradiol und Dienogest (in der gleichen Dosierung wie Dienogest mono) probieren. Hier ist die Verträglichkeit zum Teil deutlich besser, demgegenüber steht aber der Östrogenanteil in dem Präparat, von dem wir auf Dauer nicht recht wissen, ob es nicht auch einen Wachstumseffekt auf Endometriosezellen hat. Daher ist das die Gestagenmonotherapie derzeit als erste Wahl zu betrachten in der Einleitung der Hormontherapie und in der zweiten Wahl dann andere Präparate.
Am wichtigsten ist uns allerdings Ihre Lebensqualität. Wenn also Hormone (systemisch, d.h. als Tablette) nicht vertragen werden, ist es schwierig, aber auch hier gibt es Wege. Das muss dann individuell geklärt werden. Wichtig ist aber erst einmal, dass Sie das Prinzip verstehen und so für sich Ihre Einstellung dazu finden können.
Dann kann man z.B. auch eine lokale hormonelle Therapie mit einer Gestagen-haltigen Spirale (LNG-Spirale) überlegen. Diese wird in die Gebärmuttereingelegt. Sie gibt das Hormon lokal ab, es geht nur in ganz geringem Maße in das Blut über (man kann es im Blut nachweisen, die Konzentration ist aber nicht hoch genug, um den Zyklus zu beeinflussen, d.h. der Zyklus bleibt bestehen). Viele Frauen, die unter systemischen hormonellen Therapien vor allem unter Depressionen leiden, kommen mit der Spirale viel besser zurecht. Ausnahmen bestätigen die Regel, aber einen Versuch ist es definitiv wert!!!
Die Studienlage zur Endometriose ist begrenzt . Zugelassen ist die LnG-haltige Spirale aber für das Vorliegen der Hypermenorrhoe (sehr starke Regelblutung) und das haben viele Frauen mit Adenomyosis uteri und daher kann dies auch diesbezüglich eine sehr gute Besserung erbringen. Der Effekt ist vor allem lokal, also sind auch Regelschmerzen oft deutlich besser, auf eine schwere Endometriose im Bauchraum hat diese daher wenig bis eher keinen Effekt.
Die LNG-Spirale wird auch als Verhütungsmittel eingesetzt; aus dieser Anwendung sind mögliche Nebenwirkungen wie Zwischenblutungen, Unterbauchbeschwerden, Akne und Brustspannen bekannt. Daran sieht man, dass es in geringem Maße ins Blut übergeht und besonders Hormon-sensible Frauen auch reagieren können, aber wie gesagt, es ist einen Versuch wert.
Selten lassen sich die Eierstöcke einfach nicht down regulieren, dann bleibt manchmal bei starken Schmerzen nur die Option der zentralen Downregulation mit GnRh- Analoga (künstliche Wechseljahre). Das hört sich auch schrecklich an, ist aber leider nach wie vor in solchen Situationen eine effektive Therapie. Das Medikament an sich hat eigentlich keine Nebenwirkungen, es ist ein Nachbau des körpereigenen Hormons. Durch die Gabe (Spritze) erfolgt eine Dauerstimulation der Rezeptoren und dann kommt der Zyklus auf der Schaltstelle des Hypothalamus zum
Erliegen, so dass dann wirklich keine Stimulation vom Gehirn mehr erfolgen kann. Die Nebenwirkungen sind quasi das was wir erreichen wollen, nämlich eine Downregulation der Eierstöcke, die nun keinen Mucks mehr machen. Der
Östrogenmangel führt in dem Moment dann zu Hitzewallungen, Schlaf- und Konzentrationsstörunge, alle das was uns in des Wechseljahren erwarten kann aber nicht muss. So ist es auch bei jüngeren Frauen, nicht alle haben so extreme Nebenwirkungen, das kommt auch auf den Fettspeicher zB an, dort werden auch Östrogenen gebildet. Um die Nebenwirkungen abzufangen gibt man daher in der Regel eine add back Ersatztherapie dazu, das ist eine geringfügige Dosis von Östrogen/Progesteron, damit die Behandlung gut erträglich ist. Tatsächlich gibt es
einige Patientinnen, die darunter eine deutliche Schmerzlinderung erlebt haben und nur damit die Schmerzen beherrschen konnten und bei denen sogar eine Dauertherapie möglich ist. Das Wichtigste hier ist auch die Knochendichte zu berücksichtigen. Ohne add back HRT dürfen GnRha nicht länger als insgesamt 12 Monate gegeben werden. Daher fangen wir mit der add back Therapie mögliche Auswirkungen auf den Knochen ab.
Watch & Wait (Beobachten & Warten)
Nicht immer muss sofort eine hormonelle oder operative Therapie eingeleitet werden, wenn der Verdacht auf Endometriose besteht oder wenn sie bereits histologisch gesichert ist. Ein abwartendes Verhalten macht vor allem dann Sinn, wenn Sie einen aktuellen Kinderwunsch haben, aber noch nicht versucht haben schwanger zu werden. Es stimmt zwar, dass Kinderlosigkeit bei Endometriose ein wichtiges Thema ist. Trotzdem werden knapp die Hälfte der Endometriose Patientinnen spontan schwanger. Da durch eine Schwangerschaft und auch in der sich anschließenden Stillzeit meist keine Periodenblutung auftritt, sind die Beschwerden durch eine Schwangerschaft oft deutlich gelindert. Es macht also durchaus Sinn zu probieren, ob es mit der spontanen Schwangerschaft klappt. Sollte nach einem Jahr trotz regelmäßigem Geschlechtsverkehrs (min. 2 pro Woche) keine Schwangerschaft eingetreten sein, ist eine Vorstellung in einem Kinderwunschzentrum zu empfehlen und auch über eine Endometriose-OP sollten Sie dann mit Ihrer Ärztin oder Ihrem Arzt sprechen. Auch wenn Sie trotz Endometriose nur einen leichten Leidensdruck haben, muss nicht sofort gehandelt werden. Es kann in diesem Fall ausreichen seinen Lebensstil im Sinne des multimodalen Therapiekonzeptes zu verändern. Sollten Sie und Ihre behandelnden Ärzte sich für ein beobachtendes Konzept entscheiden, ist eine regelmäßige ärztliche Kontrolle indiziert.

Wiedervorstellung
Je nach Befund und beschlossener Therapie wird mit Ihnen ein Wiedervorstellungstermin vereinbart. Da Endometriose eine chronische Erkrankung ist, wird Sie sie bis zum Eintreten Ihrer Wechseljahre begleiten. Wie häufig Ihre Ärzte Sie zu Verlaufskontrollen einbestellen werden, ist abhängig von Ihrem Erkrankungsstadium, der gewählten Therapie und Ihren Plänen und Vorstellungen. Oft macht es Sinn sich bereits nach drei Monaten zur Kontrolle vorzustellen, wenn ein neues Therapiekonzept festgelegt wurde. So kann herausgefunden werden, ob Ihnen die neue Therapie hilft oder ob es zum Beispiel Anwendungsprobleme gibt. Auch nach einer erfolgten Operation und begonnener Anschlusstherapie ist eine kurzfristige Wiedervorstellung zu empfehlen. Sollten Sie sich dagegen für den Versuch einer spontanen Schwangerschaft entschieden haben, ist vielleicht auch erst dann eine Wiedervorstellung nötig, wenn diese nicht spontan eintritt.
Fragen Sie Ihre Ärztin oder Ihren Arzt also bei jedem Besuch genau, wann sie oder er Sie das nächste Mal sehen möchte und vereinbaren Sie am Besten umgehend einen Termin.
Leben und Alltag
Endometriose ist eine Erkrankung, die viele wichtige Lebensbereiche betreffen kann – vom Selbstgefühl als Frau bis hin zu Partnerschaft, Familien- und Lebensplanung.
Um einen Weg zu finden, trotz der Beschwerden eine möglichst gute Lebensqualität zu erhalten, müssen einige Entscheidungen getroffen werden. Dabei helfen gute Informationen – über die Art der Therapie wie über Möglichkeiten, das eigene Leben so zu organisieren, dass die Beschwerden den Alltag möglichst wenig belasten.
Wichtig ist eine gute Betreuung und Begleitung durch eine Ärztin oder einen Arzt mit umfassenden Erfahrungen in der Diagnose und Behandlung von Endometriose. Ärztliche Begleiter sollten sich auch mit den körperlichen wie psychischen Belastungen und sozialen Auswirkungen der Erkrankung auskennen. Es kann hilfreich sein, eine zweite Meinung heranzuziehen, wenn schwierige Entscheidungen anstehen, wie zum Beispiel für oder gegen eine Operation.
Um mit Endometriose und ihren möglichen Folgen umgehen zu können, ist eine gute Unterstützung durch Familie, Partner oder Freunde wertvoll. Dies setzt voraus, dass auch Angehörige über die Erkrankung informiert sind und Verständnis für die Belastungen aufbringen, die sie mit sich bringt. Für manche Frauen bedeutet auch der Austausch mit anderen Betroffenen in einer Selbsthilfegruppe eine wichtige Unterstützung. Andere möchten ihre Probleme lieber für sich lösen. Entscheidend ist, dass jede Frau ihren eigenen Weg findet, mit der chronischen Erkrankung
umzugehen.
